胎児治療説明
Fetal surgical interventions胎児手術
胎児手術とは
生後の治療では、児を生存させることができない場合、また胎内治療の方が生後よりも予後改善が期待される時に胎児手術を行います。
対象疾患
- ①胎児脊髄髄膜瘤
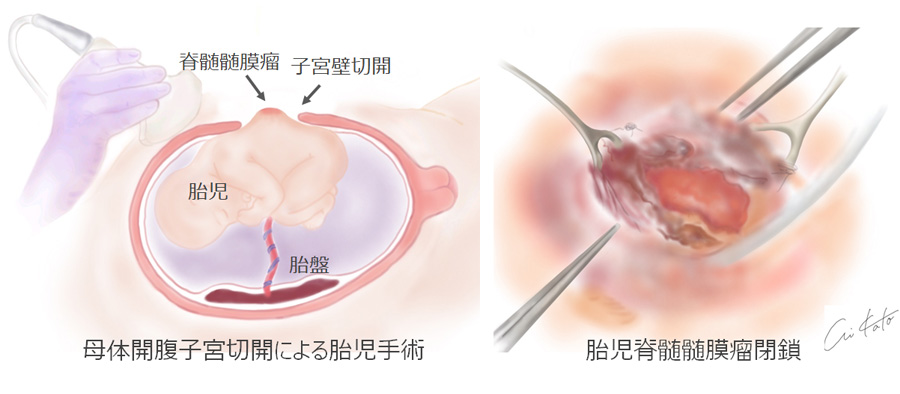
- 脊髄髄膜瘤は開放性二分脊椎症の一つで、脊椎の一部が欠損し、脊髄神経は外に露出している状態です。脊髄髄膜瘤による脊髄の損傷は「two-hit hypothesis」により起こります。two-hit hypothesisとは、発生異常そのものによるfirst hitと子宮内での羊水や胎便曝露、胎動で病変部位が子宮壁と接触するといったsecond hitのことです。胎児手術はこのsecond hitを軽減することで予後改善につなげることが可能となります。2011年の米国の報告では、胎児手術を行った児は新生児期に手術を行った児に比べて、生後、水頭症が改善し脳室腹腔シャント術が必要な児が有意に減少し(新生児手術82%⇨胎児手術40%)、キアリ奇形II型が改善し(新生児手術96%⇨胎児手術64%)、下肢の運動機能が改善し自立歩行できる可能性(補助具含む)が高くなりました(新生児手術21%⇨胎児手術42%)※参考文献1)。当院では、2020年4月より臨床研究として開始しました。
- 臨床研究の詳細について
-
大阪大学では、脊髄髄膜瘤胎児手術の早期安全性試験を行っています。
臨床研究の目的は?
脊髄髄膜瘤では、髄膜瘤病変よりおしり側の脊髄が支配している神経が子宮内で損傷を受けます。その為、足、膀胱、直腸の神経機能が低下し、運動障害や排尿・排便に問題が生じます。
近年の研究にて、お母さんのおなかの中にいる間(胎児期)に髄膜瘤閉鎖術(脊髄髄膜瘤胎児手術)を行うと、生まれた後の髄膜炎を予防できる以外にも、足の神経の機能が良くなること、一人で動ける可能性が高くなること、水頭症(側脳室という脳の一部に水がたまる)が改善しその後脳室腹腔ドレナージ術をしなくてもよい可能性が高まることが分かってきました。この脊髄髄膜瘤胎児手術は、まだ日本ではまだ行われていません。しかし、お子様の神経機能と生活の質を改善させる可能性があり、日本での普及が期待されています。
本研究は、海外で行われている脊髄髄膜瘤胎児手術を、日本で安全に行えることを評価することを目的にしています。臨床研究の対象基準は?
この研究は、以下の条件を満たす方を対象としています。なお、担当医師の判断によっては参加できないこともあります。
【胎児】
■参加条件
- 胎児診断された胸椎1-仙椎1レベルの脊髄髄膜瘤もしくは脊髄披裂の胎児
- 後脳ヘルニア合併症がある胎児
- 手術日が妊娠19週0日から25週6日の胎児
- 単胎の胎児
■参加していただけない条件
- 脊髄髄膜瘤に関連しない重篤な先天性奇形合併がある胎児
- 脊椎後弯30度以上の胎児
- 多胎である胎児
【母体】
■参加条件
- 同意取得時の年齢が20歳以上の方
- 本研究の目的及び内容を説明し、同意文書に署名をいただいた方
■参加していただけない条件
- 子宮頸管長<20㎜
- 早産既往(<37週)
- 子宮頸管無力症
- 常位胎盤早期剥離の既往
- 前置胎盤
- 肥満(BMI>35)
- 妊娠前からのインスリン治療を要する糖尿病
- Rh血液型不適合
- 母体HIVウイルス陽性、B型肝炎ウイルスHBe抗原陽性、C型肝炎ウイルス抗体陽性
- 子宮奇形
- 既往子宮手術(帝王切開も含む)
- 社会的サポートが得られない
- 精神的疾患を有する
- その他、研究責任者、研究分担者が本研究の対象として不適当と判断した場合
その他、研究に参加するためにはいくつかの基準があります。また、研究参加に同意された後でも、その基準にあてはまるかどうかの事前の検査の結果によっては参加いただけない場合もあります。
胎児手術の流れは?
以下の方法で脊髄髄膜瘤胎児手術を行います。- 母親に硬膜外麻酔・全身麻酔を行います。
- 母親の下腹部に10㎝程度の皮膚・皮下切開をおき、子宮を露出させます。
- 超音波装置を用いて、胎児・胎盤の位置を確認します。
- 胎盤から十分離れた位置で子宮を5㎝程度切開します。
- 胎児の背中にある脊髄髄膜瘤の閉鎖術を行います。
- 子宮壁、腹壁を閉じて手術終了です。
- 手術後は、安静や子宮抑制剤を使用しながら子宮抑制を防いで、可能な限り長期に妊娠継続できるように管理します。入院期間は約5-7日程度で、その後は外来で経過観察を行いますが、状況に応じて変更する場合もあります。妊娠37週以降で帝王切開による出産が目標です。
研究期間および目標症例数は?
試験実施期間:2020年4月~2024年3月
目標症例数:15例臨床研究の実施施設は?
胎児治療の実施施設は大阪大学医学部附属病院と国立成育医療研究センターです。
大阪大学医学部附属病院・国立成育医療研究センターへご紹介いただいた場合、まず選択基準・除外基準に照らし合わせて、胎児手術の対象者になるかどうかの判断をさせていただきます。研究対象者となった場合の、その後の流れを下図に示します。
問い合わせ先は?
- 大阪大学大学院医学系研究科 産科婦人科学 兼任教授
- 遠藤 誠之 (えんどう まさゆき)
- TEL: 06-6879-3351(代表)
- 国立成育医療研究センター 周産期・母性診療センター 胎児診療科部長
- 和田 誠司 (わだ せいじ)
- TEL: 03-3416-0181(代表)
- ②先天性肺気道奇形(congenital pulmonary airway malformation: CPAM)
- 特にCPAMのmicrocystic typeの場合、母体へのステロイド投与が腫瘍縮小に効果があると言われています。しかし、一部の反応不良症例に対しては、胎児手術として、開胸肺葉切除術も報告されています※参考文献2)。
具体的な方法
母体に全身麻酔を行った状態で手術を行います。母体の皮膚を切開した後、子宮を一部切開します。そして、臍帯が胎盤とつながったままの赤ちゃんに対して手術を行い、その後子宮内に戻し、妊娠継続するという方法です。
起こりうるリスク、フォローの仕方
胎児手術後は、子宮収縮抑制を行いながら妊娠を継続し、妊娠36週での帝王切開による分娩を目標とします。
胎児手術では早産や手術時の子宮切開創の部分の菲薄化や解離、羊膜剥離、羊水過少、胎盤早期剥離の発生率が高くなるとされています。そのため、外来で慎重にフォローアップを行います。
参考文献
- Adzick NS et al. N Engl J Med 2011;364(11):993-1004
- Loh KC et al. J Pediatr Surg 2012;47(1):36-9